آیا نارسایی قلبی باعث مرگ می شود؟[راهکارهای رایگان]
آیا نارسایی قلبی باعث مرگ می شود؟ این سوالی است که بسیاری از افراد مبتلا به مشکلات قلبی و اطرافیانشان مطرح می کنند، زیرا نارسایی قلبی یکی از شایع ترین بیماری های مزمن است. در این بیماری قلب قادر به پمپاژ کافی خون برای تأمین نیازهای بدن نیست که همین امر می تواند منجر به علائمی مانند تنگی نفس، خستگی شدید، تورم اندام ها و کاهش کیفیت زندگی شود.
حتما بخوانید: نارسایی قلبی
نارسایی قلبی به طور مستقیم بر عملکرد سایر اعضای بدن نیز تأثیر می گذارد. و اگر به موقع تشخیص داده نشود یا درمان مناسبی برای آن صورت نگیرد. ممکن است به عوارض خطرناکی مانند آریتمی های قلبی، سکته قلبی یا نارسایی چند عضوی منجر شود، که در نهایت احتمال مرگ را افزایش می دهد. با این حال باید توجه داشت که پیشرفت های پزشکی در سال های اخیر امکان مدیریت و کنترل این بیماری را فراهم کرده و امید به زندگی بیماران را بهبود بخشیده است. اما اهمیت تشخیص زود هنگام و مراقبت های مناسب همچنان نقشی حیاتی در کاهش خطرات مرتبط با این بیماری دارد.برای درمان نارسایی قلبی با کلینیک قلب و عروق جلفا تماس بگیرید.
روش های جراحی و درمان نارسایی قلبی
نارسایی قلبی یکی از بیماری های جدی و پیچیده قلبی است. که نیازمند توجه ویژه و گاهی درمان های تهاجمی مانند جراحی است. روش های جراحی و درمان نارسایی قلبی بسته به نوع و شدت بیماری، وضعیت بیمار و عوامل خطرساز دیگر متفاوت است.
امروزه پیشرفت های پزشکی طیف گسترده ای از روش های درمانی را برای بیماران مبتلا به نارسایی قلبی ارائه می دهند. که از جراحی های پیچیده گرفته تا روش های کمتر تهاجمی را شامل می شوند. هر یک از این روش ها با هدف بهبود عملکرد قلب، افزایش کیفیت زندگی و کاهش علائم نارسایی قلبی طراحی شده اند. در ادامه روش های جراحی و درمان نارسایی قلبی را بررسی می کنیم.
پیوند قلب (Heart Transplantation)
پیوند قلب یکی از پیشرفته ترین و مؤثرترین روش های درمان نارسایی قلبی در مراحل پیشرفته است. که در آن قلب بیمار با قلب سالم یک اهدا کننده جایگزین می شود. این روش معمولاً برای بیمارانی که به درمان های دیگر پاسخ نداده اند و عملکرد قلبشان به شدت کاهش یافته است انجام می شود.
پیوند قلب نیازمند مطابقت دقیق بین اهدا کننده و گیرنده از نظر گروه خونی و عوامل ایمونولوژیک است، تا خطر رد پیوند به حداقل برسد. پس از جراحی بیماران باید به صورت مادام العمر داروهای سرکوب کننده سیستم ایمنی مصرف کنند، تا از رد پیوند جلوگیری شود. اگرچه این روش می تواند زندگی بیماران را به طور چشمگیری بهبود بخشد اما چالش هایی مانند کمبود قلب های اهدا کننده و خطرات جراحی نیز وجود دارد.
بای پس عروق کرونری
بای پس عروق کرونری یکی از رایج ترین جراحی های قلب برای بیمارانی است، که نارسایی قلبی ناشی از انسداد عروق کرونری دارند. در این روش جراح از رگ های سالم بدن معمولاً از ساق پا یا قفسه سینه برای ایجاد مسیر جدیدی جهت جریان خون به قلب استفاده می کند.
این جراحی باعث بهبود جریان خون، کاهش درد قفسه سینه (آنژین) و بهبود عملکرد قلب می شود. اگرچه این جراحی معمولاً با موفقیت همراه است اما نیازمند دوره های باز توانی طولانی مدت و رعایت دقیق دستورات پزشکی پس از عمل است.
کاشت دستگاه تنظیم کننده ضربان قلب (Pacemaker Implantation)
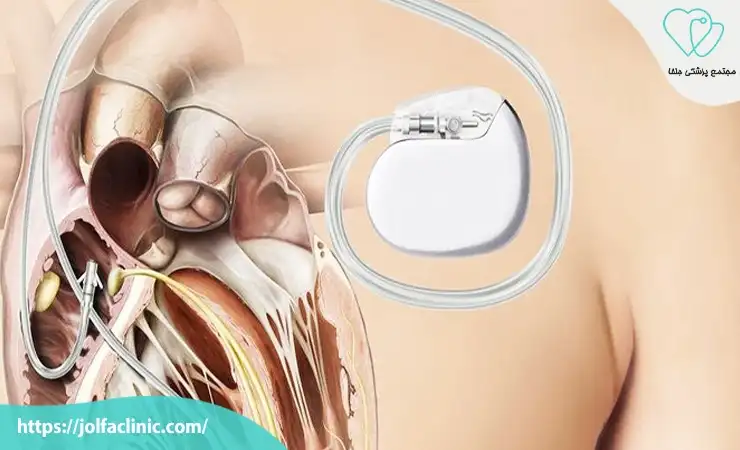
کاشت دستگاه تنظیم کننده ضربان قلب برای بیمارانی که دچار اختلالات ریتم قلبی مانند برادی کاردی (ضربان قلب کند) هستند بسیار مفید است. این دستگاه کوچک به زیر پوست کاشته می شود و از طریق الکترودهایی که به قلب متصل می شوند ضربان قلب را تنظیم می کند. دستگاه تنظیم کننده می تواند به صورت دائمی یا موقت استفاده شود و نقش مهمی در جلوگیری از نارسایی قلبی و بهبود کیفیت زندگی بیماران دارد. با این حال نیاز به تعویض باتری و مراقبت های مداوم از دستگاه نیز از چالش های این روش محسوب می شود.
جراحی ترمیم یا تعویض دریچه قلب(Valve Repair or Replacement Surgery)
نارسایی قلبی ناشی از اختلالات دریچه ای ممکن است با جراحی ترمیم یا تعویض دریچه های قلب درمان شود. در این روش دریچه معیوب یا ترمیم شده یا با دریچه مصنوعی جایگزین می شود. بسته به شرایط بیمار جراحی می تواند به صورت باز یا از طریق روش های کمتر تهاجمی مانند کاتتر انجام شود. این جراحی باعث بهبود عملکرد قلب و کاهش علائم نارسایی می شود. اما نیازمند مراقبت های دقیق پس از عمل است.
جراحی قلب باز(Open-Heart Surgery)
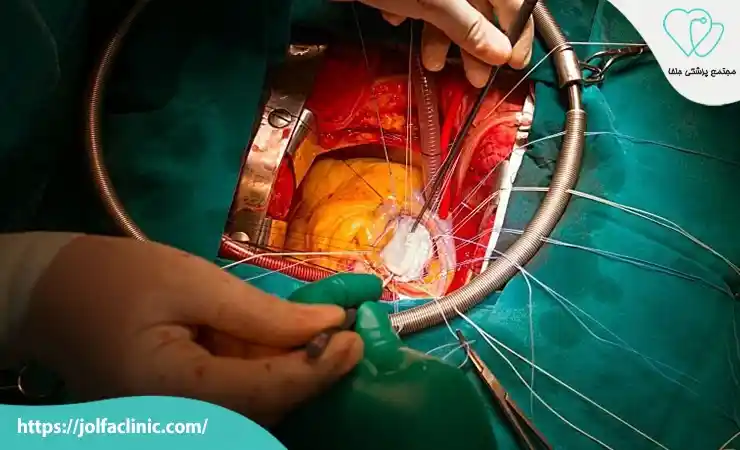
جراحی قلب باز برای درمان مشکلات پیچیده قلبی که نیاز به دسترسی مستقیم به قلب دارند انجام می شود. این روش شامل ایجاد برشی بزرگ در قفسه سینه و استفاده از دستگاه قلب-ریه برای حفظ جریان خون در حین جراحی است. جراحی قلب باز می تواند برای بای پس عروق کرونری، ترمیم دریچه ها و یا اصلاح ناهنجاری های قلبی انجام شود. با وجود اینکه این جراحی از جمله روش های پرخطر محسوب می شود. اما در درمان نارسایی قلبی شدید بسیار مؤثر است.
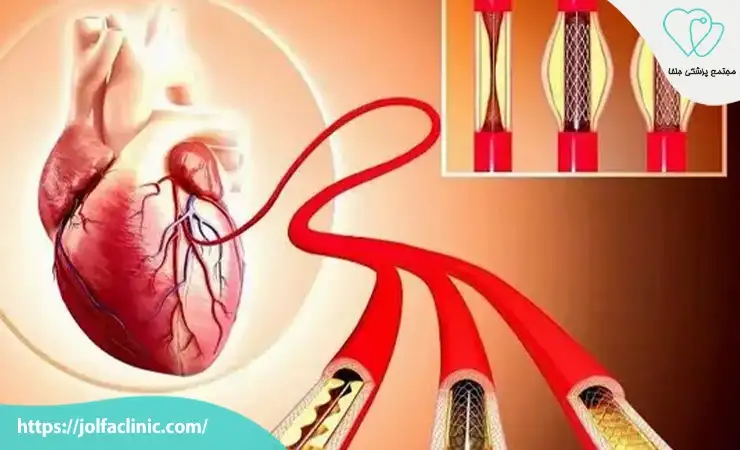
آنژیوپلاستی و استنت گذاری(Angioplasty and Stenting)
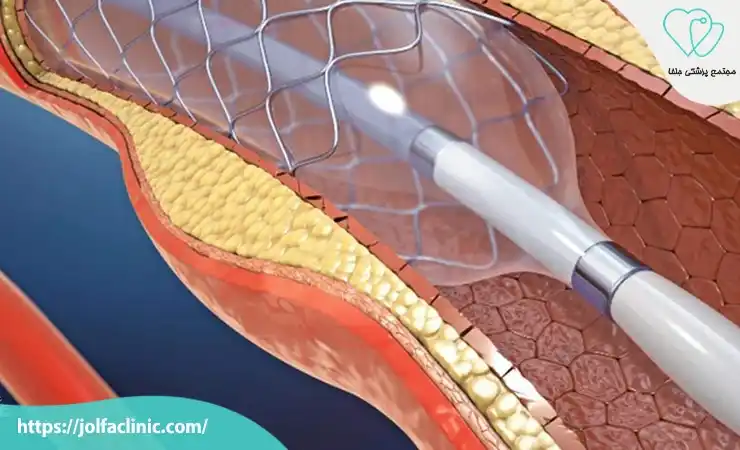
آنژیوپلاستی و استنت گذاری یکی از روش های کمتر تهاجمی برای باز کردن عروق مسدود شده است. که به بهبود جریان خون به قلب کمک می کند. در این روش یک بالون کوچک از طریق کاتتر وارد شریان شده و با باد شدن انسداد را برطرف می کند. سپس یک استنت فلزی در محل باقی می ماند تا از تنگی مجدد جلوگیری کند. این روش به سرعت علائم نارسایی قلبی را کاهش می دهد و نیاز به بستری کوتاه مدت دارد.
ابلیشن قلبی (Cardiac Ablation)
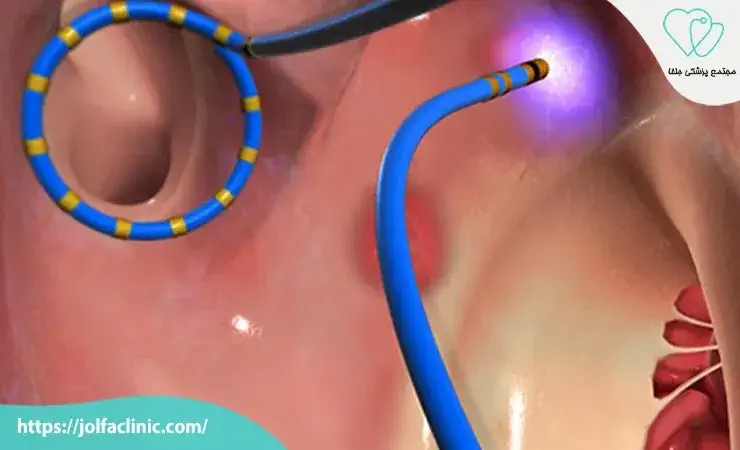
ابلیشن قلبی یکی از روش های تخصصی برای درمان نارسایی قلبی ناشی از آریتمی های قلبی مانند فیبریلاسیون دهلیزی است. این روش معمولاً با استفاده از کاتترهای کوچک انجام می شود. که از طریق رگ ها به قلب هدایت شده و نقاط خاصی از بافت قلب را که باعث ضربان های غیر طبیعی می شوند از بین می برد. ابلیشن با استفاده از انرژی رادیوفرکوئنسی یا سرمای شدید انجام می شود. تا بافت مشکل دار تخریب شده و مسیرهای الکتریکی نرمال قلب بازیابی شوند. این روش باعث بهبود کارکرد قلب کاهش علائم نارسایی و کاهش نیاز به دارو های ضد آریتمی می شود. با این حال ممکن است نیاز به چندین جلسه درمانی یا پیگیری های مکرر داشته باشد.
کاشت دستگاه دفیبریلاتور قابل کاشت (Implantable Cardioverter Defibrillator - ICD)
این دستگاه برای بیماران مبتلا به نارسایی قلبی و آریتمی های خطرناک که ممکن است باعث ایست قلبی شوند کاشته می شود. ICD به طور مداوم ریتم قلب را پایش می کند و در صورت بروز آریتمی های خطرناک شوک الکتریکی برای بازیابی ریتم طبیعی ارسال می کند. این دستگاه از طریق جراحی کوچک زیر پوست قرار می گیرد و به طور خودکار عملکرد قلب را کنترل می کند. کاشت ICD به کاهش خطر مرگ ناگهانی کمک کرده و برای بیماران مبتلا به نارسایی شدید قلبی یک راه حل نجات بخش محسوب می شود.
جراحی قلب مصنوعی
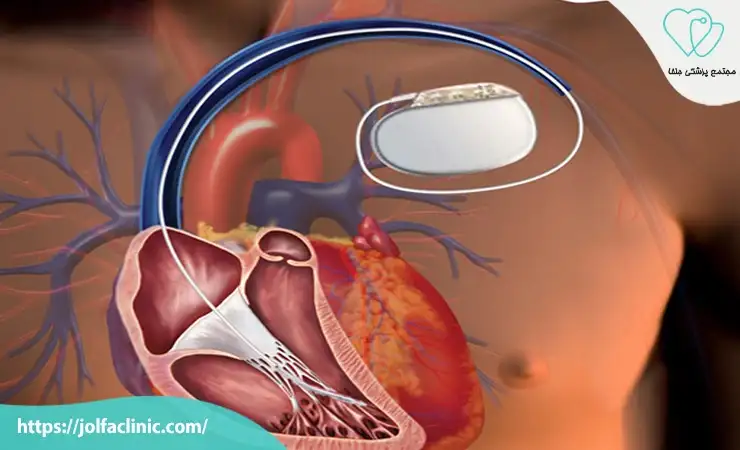
در مواردی که قلب به طور کامل عملکرد خود را از دست داده و امکان پیوند قلب وجود ندارد جراحی قلب مصنوعی به عنوان یک راه حل موقت یا دائمی استفاده می شود. در این روش قلب بیمار به طور کامل با یک دستگاه مصنوعی جایگزین می شود که وظیفه پمپاژ خون به بدن را بر عهده دارد. این روش می تواند به بیماران کمک کند تا زمان مناسبی برای پیوند قلب فراهم شود یا به عنوان یک درمان دائمی استفاده شود. اگرچه این روش باعث بهبود چشمگیر عملکرد قلب می شود اما نیاز به مراقبت های ویژه و تجهیزات پیشرفته دارد.
کاشت دستگاه کمکی بطن چپ
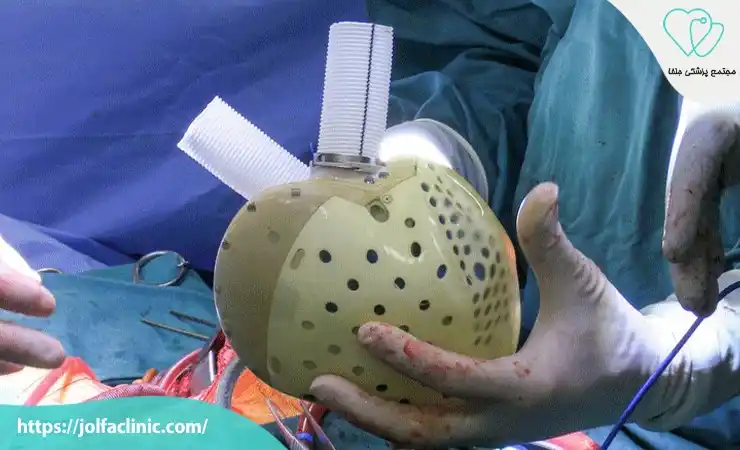
LVAD یک دستگاه مکانیکی است که برای بیماران مبتلا به نارسایی شدید قلبی به کار می رود و وظیفه کمک به پمپاژ خون توسط بطن چپ را بر عهده دارد. این دستگاه از طریق جراحی به بطن چپ و آئورت متصل می شود و جریان خون را تقویت می کند. LVAD معمولاً به عنوان پلی برای پیوند قلب یا به عنوان درمان دائمی برای بیمارانی که واجد شرایط پیوند نیستند استفاده می شود. این روش می تواند علائم نارسایی را به طور قابل توجهی کاهش دهد اما بیماران باید به طور مداوم تحت نظارت پزشک باشند و از داروهای ضدانعقاد استفاده کنند.
ترمیم آنوریسم قلبی (Aneurysm Repair Surgery)

آنوریسم قلبی یکی از عوارض نارسایی قلبی است که ممکن است منجر به پارگی دیواره قلب شود. جراحی ترمیم آنوریسم شامل حذف یا ترمیم بخش ضعیف شده دیواره قلب و جایگزینی آن با یک پچ مصنوعی است. این جراحی به تقویت ساختار قلب و بهبود عملکرد آن کمک می کند. بیمارانی که تحت این جراحی قرار می گیرند معمولاً به بهبود علائم و کاهش خطر عوارض جانبی امیدوار می شوند اما نیاز به مراقبت های ویژه پس از جراحی دارند.
پیوند سلول های بنیادی (Stem Cell Therapy)
پیوند سلول های بنیادی یک روش نوین برای بازسازی بافت های آسیب دیده قلب است. در این روش سلول های بنیادی از مغز استخوان یا بافت چربی بیمار استخراج شده و به قلب تزریق می شوند. تا فرآیند بازسازی بافت قلبی تحریک شود. این روش می تواند عملکرد قلب را بهبود بخشد و نارسایی را کاهش دهد. تحقیقات نشان داده اند که پیوند سلول های بنیادی می تواند یک گزینه موثر در مراحل اولیه نارسایی قلبی باشد. اما همچنان در حال تحقیق و توسعه است.
درمان با بالون پمپ داخل آئورتی
IABP یک دستگاه کمکی مکانیکی است که از طریق شریان فمورال به آئورت وارد شده و به کاهش بار قلب و افزایش جریان خون به عروق کرونری کمک می کند. این روش به ویژه در شرایط حاد نارسایی قلبی مانند شوک قلبی استفاده می شود. بالون داخل آئورتی به طور مداوم با انقباض و انبساط همزمان با ضربان قلب عمل کرده و فشار خون را بهبود می بخشد. این روش معمولاً به عنوان یک درمان کوتاه مدت به کار می رود و می تواند جان بیمار را در شرایط بحرانی نجات دهد.
ترمیم دریچه میترال با کلیپس (MitraClip Therapy)
این روش کمتر تهاجمی برای بیمارانی که دچار نارسایی میترال هستند استفاده می شود و نیازی به جراحی باز ندارد. در این روش کلیپس های کوچکی از طریق کاتتر وارد قلب شده و دریچه میترال را برای جلوگیری از نشت خون ترمیم می کنند. MitraClip به طور چشمگیری علائم نارسایی را کاهش داده و زمان بهبودی بیمار را کوتاه می کند. این روش به ویژه برای بیمارانی که خطرات جراحی باز را نمی پذیرند یک گزینه موثر و ایمن محسوب می شود.
این روش ها نشان دهنده پیشرفت های قابل توجه در درمان نارسایی قلبی هستند و انتخاب بهترین روش به شرایط فردی بیمار و تشخیص پزشک بستگی دارد.
آیا نارسایی قلبی خطرناک است؟
نارسایی قلبی یک اختلال جدی در عملکرد قلب است که زمانی رخ می دهد. که قلب توانایی خود را در پمپاژ خون به میزان کافی برای رفع نیازهای بدن از دست می دهد. این وضعیت می تواند ناشی از عوامل متعددی باشد. از جمله آسیب به عروق کرونری، فشار خون مزمن و کنترل نشده، دیابت پیشرفته، مشکلات مربوط به دریچه های قلب یا ضعیف شدن عضله قلب بر اثر بیماری های دیگر.
نارسایی قلبی می تواند به صورت تدریجی یا ناگهانی پیشرفت کند. و بسته به شدت آن علائمی مانند خستگی مفرط، تنگی نفس هنگام فعالیت یا حتی در حالت استراحت تورم اندام ها به ویژه در پاها و شکم و کاهش توانایی انجام فعالیت های روزمره مشاهده شود.
در صورت عدم تشخیص و درمان به موقع نارسایی قلبی می تواند منجر به عوارضی همچون نارسایی سایر اندام ها، افزایش خطر سکته های قلبی و مغزی و در نهایت مرگ شود. با توجه به شدت این بیماری و تأثیرات گسترده آن بر کیفیت زندگی تشخیص زود هنگام، درمان مناسب و تغییر در سبک زندگی از اهمیت ویژه ای برخوردار هستند. تا روند پیشرفت بیماری کنترل شود و خطرات جدی آن کاهش یابد.
طول عمر بیماران نارسایی قلبی
طول عمر بیماران مبتلا به نارسایی قلبی به شدت وابسته به عوامل متعددی است. مانند نوع و شدت بیماری، وضعیت عمومی سلامت بیمار، سن، جنسیت وجود بیماری های زمینه ای مانند دیابت یا فشار خون بالا و همچنین میزان پایبندی به درمان های پزشکی و تغییرات سبک زندگی است.به طور کلی نارسایی قلبی یک بیماری مزمن است که در صورت عدم مدیریت صحیح می تواند پیشرفت کرده و کیفیت زندگی بیمار را به شدت کاهش دهد.
تحقیقات نشان می دهند که متوسط طول عمر بیماران مبتلا به نارسایی قلبی بسته به شدت بیماری و درمان های انجام شده متفاوت است. برای بیماران با نارسایی قلبی خفیف تا متوسط طول عمر ممکن است. به طور چشمگیری افزایش یابد به ویژه اگر درمان های دارویی و جراحی به موقع انجام شود و سبک زندگی سالم تری اتخاذ گردد. در مقابل بیماران با نارسایی شدید و بدون درمان مناسب ممکن است. با کاهش طول عمر مواجه شوند به طوری که نرخ مرگ و میر در این بیماران در طی پنج سال می تواند تا 50 درصد باشد.
استفاده از داروهای مدرن مانند مهار کننده های ACE، بتابلوکر ها، دیورتیک ها و دستگاه های کمکی قلبی مانند LVAD یا پیوند قلب می تواند به طور قابل توجهی طول عمر بیماران را افزایش دهد. علاوه بر این ترک سیگار، کنترل وزن، تغذیه سالم، فعالیت بدنی مناسب و مدیریت استرس نقش مهمی در بهبود پیش آگهی بیماران دارد. بنابراین تشخیص زود هنگام و مدیریت دقیق می تواند تأثیر قابل توجهی بر افزایش طول عمر و بهبود کیفیت زندگی بیماران مبتلا به نارسایی قلبی داشته باشد.